Диабетическая полинейропатия представляет собой целую совокупность симптомов, свидетельствующих о повреждении нервных волокон и нарушении их функциональности. Это состояние развивается вследствие длительного повышения содержания глюкозы в крови (иначе – гипергликемии). Сбои обменных процессов в организме, возникающие на фоне декомпенсированного сахарного диабета, влекут постепенное отмирание нервных клеток. В результате пациенты сталкиваются с ухудшением чувствительности конечностей, а в тяжелых случаях – ее полной потерей.
Другие названия заболевания: ДПН.
Основные симптомы: гиперестезия, нарушения чувствительности, патологические реакции на внешние раздражители, нарушение устойчивости и координации движений, жжение в ногах, изменение цвета кожи нижних конечностей, ухудшение внешнего вида ногтей.
СТАТИСТИКА
Самым распространенным осложнением сахарного диабета является именно полиневропатия. Статистика гласит, что оно развивается у 54% пациентов с диабетом 1 типа, а также у 45% пациентов с заболеванием 2 типа. В общей массе нейропатий диабетические варианты встречаются в 30-ти процентах клинических ситуаций.
Диабетические нейропатии нередко протекают в бессимптомной форме. В этом случае определить их удается лишь при проведении регулярных осмотров у врача, а также с помощью инструментальных обследований. В 20% ситуаций осложнение сопровождается выраженной болью, которая признана одной из самых мучительных видов болей, провоцируемых заболеваниями.
ФАКТОРЫ РАЗВИТИЯ
Какие факторы провоцируют развитие диабетической полинейропатии? Диабет нарушает не только углеводный обмен веществ, но и другие метаболические процессы, протекающие в организме человека. Вследствие болезни возникает длительное и устойчивое повышение количества глюкозы в крови (данное состояние называется гипергликемией). Это приводит к постепенному поражению внутренних органов и тканей.
Избыток глюкозы сказывается на механизмах переработки этого вещества. Внутри клеток накапливаются токсические продукты обмена, происходит запуск оксидативного стресса – клеточного повреждения вследствие окисления.
Вместе с этим нарушается работа нервных волокон: они утрачивают свои функции, перестают восстанавливаться и расти. Ситуацию усугубляет замедление выработки веществ, поддерживающих нервы периферии в нормальном состоянии. Перечисленные изменения нервных окончаний провоцируют развитие нейропатических болей а также частичное онемение стоп. По мере усугубления ситуации изменениям подвергаются и волокна нервов, которые обеспечивают связь нервной системы с жизненно важными внутренними органами.
ПАТОГЕНЕЗ ЗАБОЛЕВАНИЯ
Развитие диабетического варианта полинейропатии – сложный процесс. Осложнение сахарного диабета формируется из-за совокупности различных механизмов. Они активируются из-за гипергликемии, которая приводит к многообразным обменным нарушениям в организме.
Главной в вопросах формирования диабетической формы полинейропатии остается метаболическая теория. Она основана на состоянии, при котором возникает относительный/абсолютный недостаток инсулина, возникающий на фоне устойчивого повышения уровня глюкозы. Ферменты, принимающие участие в процессах ее переработки, заканчиваются. Далее организм человека запускает альтернативные механизмы ее окисления, что приводит к переизбытку токсических продуктов. Они, в свою очередь, провоцируют накопление избыточного количества воды в клетках и их последующую гибель.
Среди других патологических процессов, приводящих к появлению осложнения, отмечают:
- Оксидативный стресс. Это состояние характерно продуцированием недоокисленных компонентов в процессе обмена веществ. Они отличаются агрессивным воздействием на клеточные и тканевые структуры, что приводит к их гибели.
- Эндотелиальную дисфункцию. Недостаток оксида азота (NO) приводит к тому, что гладкие мышцы кровеносных сосудов становятся неспособны нормально расслабляться.
Также существует сосудистая теория развития заболевания. Ее патогенетический механизм основан на накоплении «плохого» холестерина в сосудистых стенках, что приводит к активации окислительной деградации липидов. Из-за увеличения количества свободных радикалов нарушается работа кровеносных сосудов, доставляющих все необходимые компоненты к периферическим нервам. Итогом становятся патологические изменения капилляров эндоневрия и ишемия нервов.
РАЗНОВИДНОСТИ И ПРИЗНАКИ
Симптомы диабетической полинейропатии определяются разновидностью и стадией основного заболевания. На текущий момент оно классифицируется на несколько видов.
Сенсорная
Характерна симметричным поражением нервов, провоцирующим ухудшение чувствительности лица, а также нижних и верхних конечностей. Данная форма болезни имеет несколько явных симптомов:
- Гиперестезия. Это чрезмерная реакция на определенные раздражители. Патологии нервных волокон приводят к ложной передаче сигналов от рецепторов кожи к головному мозгу. В результате пациент может испытывать внезапную и острую боль, ощущение покалывания, неприятных мурашек, жжения и «зябкости».
- Патологическая реакция на внешние раздражители. Человек начинает испытывать боль даже при незначительных касаниях поверхности кожного покрова (например, при легком пощипывании и даже поглаживании). Также пациент нередко испытывает измененные ощущения: шум в ушах при воздействии яркого света, появление сторонних привкусов, запаха и так далее.
- Ухудшение или полное отсутствие чувствительности. Нерв, поврежденный из-за сахарного диабета, ограничивает передачу тактильных импульсов к головному мозгу. Нередко данное состояние называют синдромом «носков и перчаток»: человек ощущает «фантомные» перчатки на руках при рукопожатии, а также надетые носки при совершении шагов и прочей активности.
Моторная
В конкретном случае страдают нервы, отвечающие за связь мозга и мышц. Симптоматика развивается постепенно, при этом признаки заболевания наиболее явно проявляются в периоды отдыха или ночного сна. Основными среди таковых являются:
- Утрата устойчивости на ногах вследствие мышечной атрофии, а также ухудшения чувствительности нижних конечностей.
- Нарушение двигательной координации, возникающее из-за патологических изменений черепных нервов и, как следствие, ухудшения передачи сигналов вестибулярного аппарата в головной мозг.
- Снижение амплитуды движений суставов, их отек и деформация. Происходит из-за регулярных колебаний уровня сахара, проблем с микроциркуляцией крови и нарушением обмена веществ. В первую очередь патология сказывается на состоянии пальцев ног и рук.
- Общая мышечная слабость, а также выраженная утрата силы мускулатуры стоп и кистей. Развивается из-за нарушений иннервации и кровообращения. Это приводит к отеку мышц, а также уменьшению их объема. Без своевременно начатого лечения происходит их атрофия.
Сенсомоторная
Более полное название – диабетическая дистальная сенсорная полинейропатия. Состояние характерно утратой чувствительности к давлению, температурным изменениям и другим внешним факторам. Другим симптомом является возникновение острой боли в ногах, которая становится особенно выраженной ночью.
Позже пациенты с диабетической сенсомоторной полинейропатией сталкиваются с нарушениями функционирования опорно-двигательной системы. Это происходит из-за дистрофии мышц и деформаций костной ткани. Кожа становится чрезмерно сухой, обретает красноватый оттенок и покрывается темными пигментными пятнами. Потовые железы постепенно прекращают работать.
При запущенных формах диабетической дистальной полинейропатии на стопах и в межпальцевой области образуются язвы. Вследствие прогрессирующей потери чувствительности они не вызывают боль. Тем не менее, воспаления, возникающие из-за язв, способны привести к необходимости ампутации пораженной конечности.
Диабетическая
Диабетическая полинейропатия нижних конечностей на ранних стадиях вызывает следующие симптомы:
- Ощущение мурашек.
- Регулярное онемение нижних конечностей.
- Боль в голеностопах и ступнях, которая усиливается в ночное время.
- Чувство жжения в стопах.
- Ухудшение чувствительности к изменениям температуры, а также механическим воздействиям на кожу ног.
Постепенно болезнь приводит к появлению постоянной боли во время покоя, сна, а также при воздействии стрессов и переутомления. Снизить болевой синдром в таком случае помогает только ходьба. При отсутствии лечения пациент может столкнуться с опасными осложнениями, такими как:
- Вялость или атрофия мускулатуры нижних конечностей.
- Покраснение кожного покрова ног с образованием темных пигментных пятен.
- Утолщение или истончение ногтей.
- Остеоартропатия стопы, характерная деформацией голеностопа, поперечным увеличением стопы, возникновением плоскостопия, а также отсутствием прощупываемого пульса в пораженной области.
Хроническая
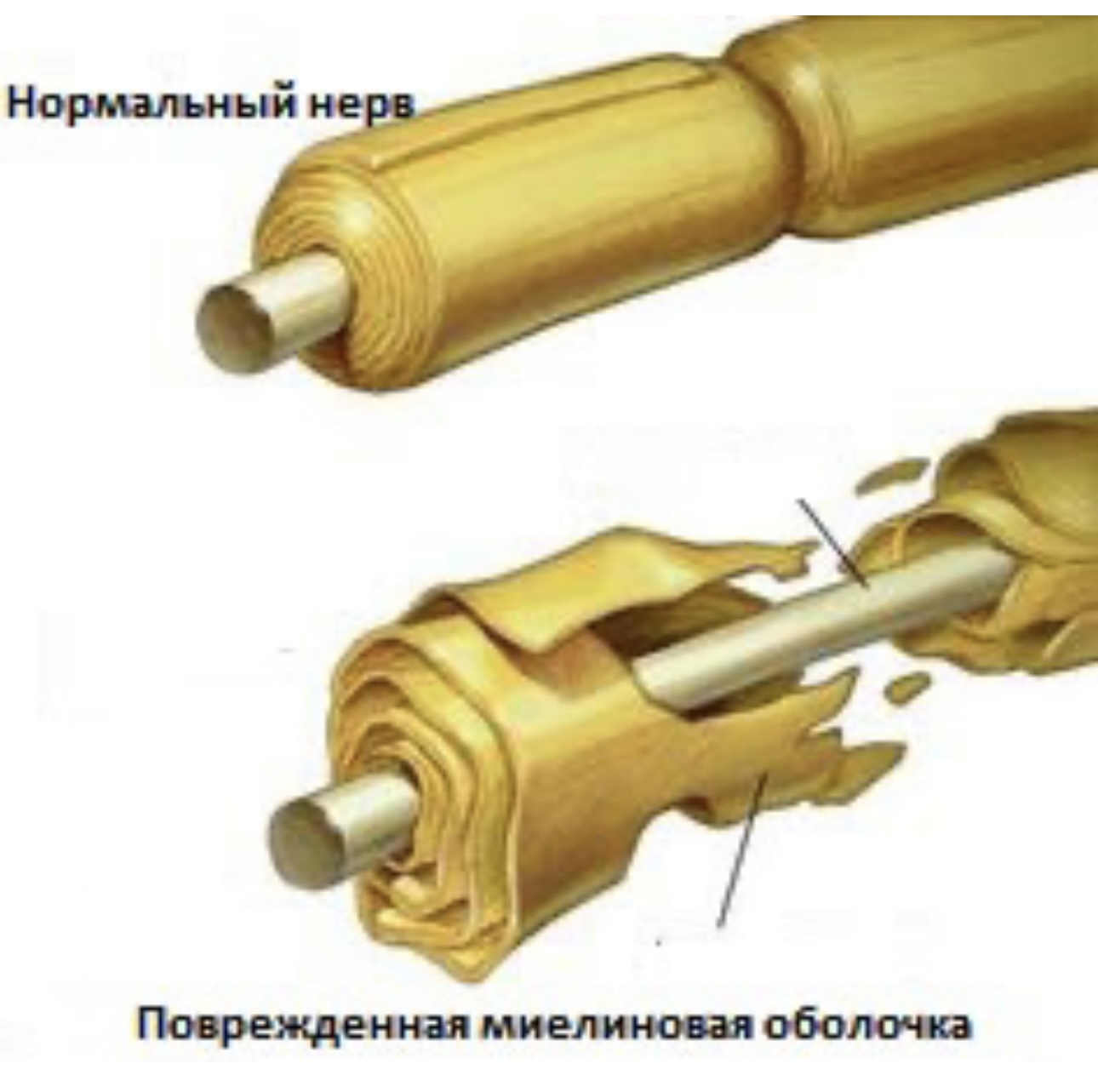
При хронической воспалительной деминерализующей форме болезни происходит аутоиммуное поражение нервов периферии. Страдает преимущественно их миелиновая защитная оболочка. Проблема характерна возникновением слабости в конечностях и снижением их чувствительности, неустойчивостью человека в процессе ходьбы, атрофией и снижением тонуса мускулатуры.
ДРУГИЕ ВАРИАНТЫ КЛАССИФИКАЦИИ
Нейропатии при диабете относятся к разряду аномалий периферической нервной системы. Следовательно, они также имеют разделение на несколько категорий:
- Фокальные. Характерны негативными воздействиями на отдельные нервы. Фокальные невропатии классифицируются на мононевропатии (поражается 1 нерв), радикулопатии (поражаются спинномозговые корешки) и плексопатии (поражаются сплетения нервов).
- Множественные (или мультифокальные). Характерны патологическими изменениями сразу нескольких нервов.
- Полиневропатии (диффузные). Такие полинейропатии при сахарном диабете оказывают негативное воздействие сразу на все нервные волокна определенных областей организма пациента. Это самая частая форма осложнения, встречающаяся у диабетиков.
Клинические проявления
Полинейропатии бывают обратимыми и прогрессирующими. К первой категории относят острую болевую, сенсорную и транзиторную гипергликемическую нейропатию. Среди прогрессирующих отмечают вегетативную, дистальную сенсомоторную или проксимальную моторную нейропатию.
СТАДИИ
Диабетическую полинейропатию характеризуют 3 стадии развития:
- Первая. Иначе она называется субклинической. Характерные симптомы отсутствуют, поэтому диагностировать проблему удается лишь с помощью специальных исследований в условиях клиники.
- Вторая. Она же – клиническая. В данной ситуации проявления заболевания определяются его формой и выраженностью. При хронической форме полинейропатии симптоматика становится более выраженной к вечернему времени. Пациенты жалуются на выраженное снижение чувствительно, снижение рефлексов, а также неприятные ощущения: покалывание, жжение и другие. При острой форме болезни чувствительность практически не нарушается. При этом люди сталкиваются с гиперстезией и аллодинией – болями при воздействии безболевых раздражителей. Если же форма безболевая, у людей нарушается чувствительность и снижаются сухожильные рефлексы. В отдельных случаях они исчезают полностью.
- Третья. Это тяжелая стадия развития полинейропатии, которую отличают серьезные сенсорные/сенсомоторные дефекты, грозящие инвалидизацией пациента. Также люди жалуются не сильную боль, вегетативные нарушения и осложнения: трофические язвы, диабетическую стопу и нейроартропатию.
ДИАГНОСТИКА
Особенность диабетической нейропатии заключается в том, что на ранних этапах заболевание практически не проявляет себя, обнаружить его возможно только после комплексного клинического обследования. Врач-неврологи используют в работе следующие диагностические методы.
Базовый осмотр
Первоочередно специалист опрашивает пациента о беспокоящих симптомах, а также давности их появления. Далее врач изучит историю болезней человека, использует специальные опросники и шкалы, чтобы определить пораженные нервные волокна и тяжесть клинической ситуации.
Отдельное внимание доктор уделяет осмотру проблемной зоны. Он определяет анатомические характеристики стоп и ладоней, фиксирует возможные патологические изменения, изучает состояние потовых желез, наличие мозолей, шелушения, натоптышей, язв, а также воспалений. Наличие перечисленных признаков может свидетельствовать о развитии невропатий.
Инструментальные исследования
Далее невролог приступает к инструментальным исследованиям, основными среди которых являются:
- Определение уровня вибрационной чувствительности. Инструментом в данном случае служит специальный камертон. Специалист выполняет удар по стальной вилке, заставляя ее вибрировать. Далее прибор прислоняется к разным областям стопы с последующей оценкой реакции пациента на раздражитель. При отсутствии реакций на частоту 128 Гцврачи могут предполагать наличие полинейропатии.
- Определение уровня тактильной чувствительности. Проводится при помощи монофиламента – устройства с прикрепленной толстой леской. Врач надавливает ее кончиком на проблемные участки кожи. Руководствуясь реакцией человека, специалист определяет степень онемения кожных покровов. В некоторых случаях тестирование выполняется с помощью комочков ваты или ватных палочек.
- Определение уровня температурной чувствительности. Невролог использует цилиндрический прибор, на одну половину состоящий из металла, а на другую – из пластика. Доктор поочередно касается кожи разными сторонами устройства. Пациенты, имеющие диабетическую нейропатию, не ощущают температурной разницы материалов.
- Определение уровня болевой чувствительности. Врач работает тупой неврологической иглой, зубочисткой или зубчатым колесом. Во время тестирования пациент закрывает глаза. Его задача – назвать участки, на которые специалист воздействует с помощью инструмента. При наличии заболевания человек чувствует простые касания, а не уколы.
- Оценка рефлексов. Это стандартный тип исследования, в ходе которого специалист оценивает коленный и ахиллов рефлекс. У здорового человека при легком ударе молоточком по коленному сухожилию происходит сокращение 4-главой мышцы бедра. При ударе по ахиллову сухожилию сгибается стопа.
Нередко в рамках комплексной диагностики проводится электронейрография, направленная на изучение скорости импульсной связи между мускулатурой и головным мозгом. В процессе исследования на поверхности кожи пациента закрепляются датчики, а в мышцы вводятся электроды в виде тонких иголок. Через них подаются слабые токи. Кожные датчики регистрируют сигнал нерва и передают его в обработку. При полинейропатии сигналы задерживаются в нервных стволах, а некоторые мышцы несоответствующе реагируют на раздражение электричеством.
ЛЕЧЕНИЕ
Методы лечения диабетической полинейропатии для каждого пациента подбираются на персональной основе. Врачи руководствуются особенностями состояния человека, его возрастом, степенью запущенности заболевания и другими факторами.
Основным условием в процессе лечения является достижение нормализации уровня сахара в крови пациента за счет применения медикаментозных препаратов. В первую очередь это преоральные гипогликемические средства и инсулин. При этом терапия диабета, назначенная лечащим врачом, остается неизменной. Поддержание нормальных значений содержания глюкозы в крови также является профилактической мерой, препятствующей дальнейшему прогрессированию нейропатии.
Что касается нейропатических болей, их возникновение имеет иную природу, поэтому лечение основывается на использовании препаратов разных рецептурных групп. Их прием возможен только под контролем опытного специалиста. Классические обезболивающие (например, анальгетики или НПВП) не окажут должного эффекта.
Симптом-модифицирующие медикаменты
Такие лекарства не влияют на развитие патологического процесса, а лишь компенсируют мучающие пациента симптомы. Основными среди них являются:
- Антиконвульсанты. Назначаются при выраженных болях, поскольку обеспечивают стабилизацию нервов и, как следствие, устраняют болевый синдром. Некоторые препараты такого типа обеспечивают ощутимый анальгетический эффект и входят в группу первой линии для устранения нейропатических болей.
- Антидепрессанты. Также оказывают обезболивающий эффект за счет снижения концентрации серотонина в центральной нервной системе человека. Дополнительно антидепрессанты стимулируют собственную выработку опиоидных веществ организмом.
- Анестетики локального действия. Такие препараты для лечения выпускаются в виде модифицированных пластырей (иначе их называют трансдермальными терапевтическими системами). При нанесении на проблемный участок они оказывают достаточный обезболивающий эффект.
Болезнь-модифицирующие препараты
Также в современной медицине используются медикаменты, оказывающие прямое влияние на механизм развития дистальной симметричной сенсомоторной полинейропатии и ее других разновидностей:
- Лекарства на основе липоевой кислоты. Обеспечивают комплексное воздействие: нейропротекторное и антиоксидантное.
- Фибраты. Вмешиваются в обмен липидов, благодаря чему нормализуют показатели холестерина и снижают концентрацию сахара в крови. Благодаря фибратам снижается вероятность прогрессирования диабетических нейропатий, а в отдельных случаях они способствуют обратному развитию патологии.
- Витамины группы B. Чаще всего применяются в качестве поддерживающих средств, поскольку благоприятно воздействуют на метаболические процессы нервных тканей.
НЕМЕДИКАМЕНТОЗНЫЕ ВАРИАНТЫ
Физиотерапевтические методики назначаются на разных стадиях развития болезни. Они обеспечивают обезболивающий, регенеративный и нейропротекторный эффект. С их помощью улучшается кровообращение и восстанавливается чувствительность пораженных областей. Это происходит за счет восстановления нервной проводимости, обеспечения нервов и окружающих тканей питательными элементами.
Наиболее эффективными способами физиотерапии считаются:
- Электрофорез. В данном случае лекарственные вещества вводятся в организм под воздействием постоянного тока. В результате пациенты отмечают снижение интенсивности болевого синдрома.
- Магнитотерапия. Воздействие магнитных полей дает защитный эффект на нервы, сосуды, дополнительно оказывая анальгетическое воздействие. Процедура восстанавливает нервные волокна и стимулирует питание прилегающих тканей. Уже на начальных этапах пациенты отмечают уменьшение болей, устранение судорог, рост мышечной активности и улучшение чувствительности.
- Массаж. Ручное воздействие на биологически активные точки запускает естественные процессы реабилитации нервных волокон. Также в ходе процедур улучшается кровообращение верхних и нижних конечностей, клетки получают достаточное количество необходимых компонентов, уходят неприятные ощущения покалывания, жжения и мурашек.
- Иглорефлексотерапия. Обеспечивает более точечное воздействие на биологически активные точки, обеспечивая тем самым результат, аналогичный массажу.
ОСЛОЖНЕНИЯ
Наиболее распространенными осложнениями заболевания являются:
- Диабетическая стопа. Ее развитие начинается с участков гиперкератоза на поверхности подошвенной части стопы. Постепенно на коже появляются язвы (преимущественно в местах повышенной нагрузки, создаваемой при ходьбе). Поскольку чувствительность ног снижена, язвенные поражения развиваются вследствие инфицирования незамеченных повреждений кожного покрова: мозолей, трещин и других.
- Ишемическая язва. В данном случае осложнение возникает вследствие недостаточного кровообращения в нижних конечностях. Помимо язвенных поражений, пациенты замечают похолодание стоп, перемежающуюся хромоту, ассиметричный пульс в ногах, шелушение кожного покрова, ухудшение внешнего вида ногтевых пластин, выпадение волос, а также изменение цвета кожи.
- Стопа Шарко. Это специфическое изменение анатомического строения пальцев и суставов ног. Осложнение формируется поэтапно: происходят регулярные подвывихи и изменения расположения костей с их последующим заживлением. Диабетическая нейроартропатия Шарко напрямую связана с ухудшением иннервации, кровоснабжения и ослаблением связочных структур стоп.
ПРОФИЛАКТИКА
Диабетическая нейропатия – опасное осложнение. Чтобы не допустить его развитие, пациентам с диагностированным сахарным диабетом нужно:
- Регулярно отслеживать показатели уровня глюкозы в крови.
- Держать под контролем артериальное давление.
- Полностью отказаться от пагубных привычек.
- Быть активнее, занимаясь посильными видами физических нагрузок.
- Придерживаться специальной диабетической диеты, чтобы не допускать резких скачков уровня сахара.
- Следить за личной гигиеной и регулярно осматривать кожу ног на предмет мелких повреждений.
- Ежегодно обследоваться на наличие патологий в нервной системе.
Пациентам, которые уже столкнулись с диабетической полинейропатией, также нужно придерживаться вышеперечисленных профилактических рекомендаций.