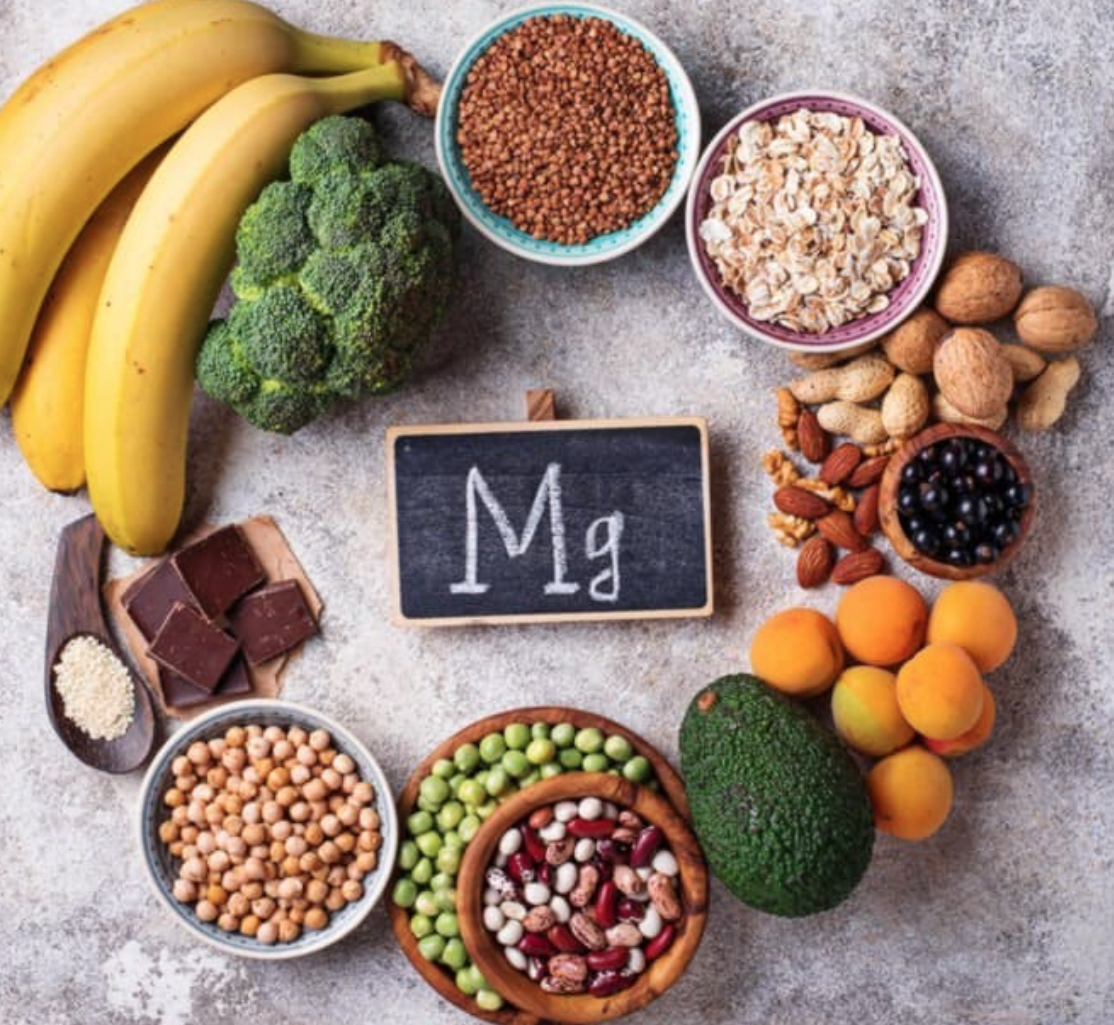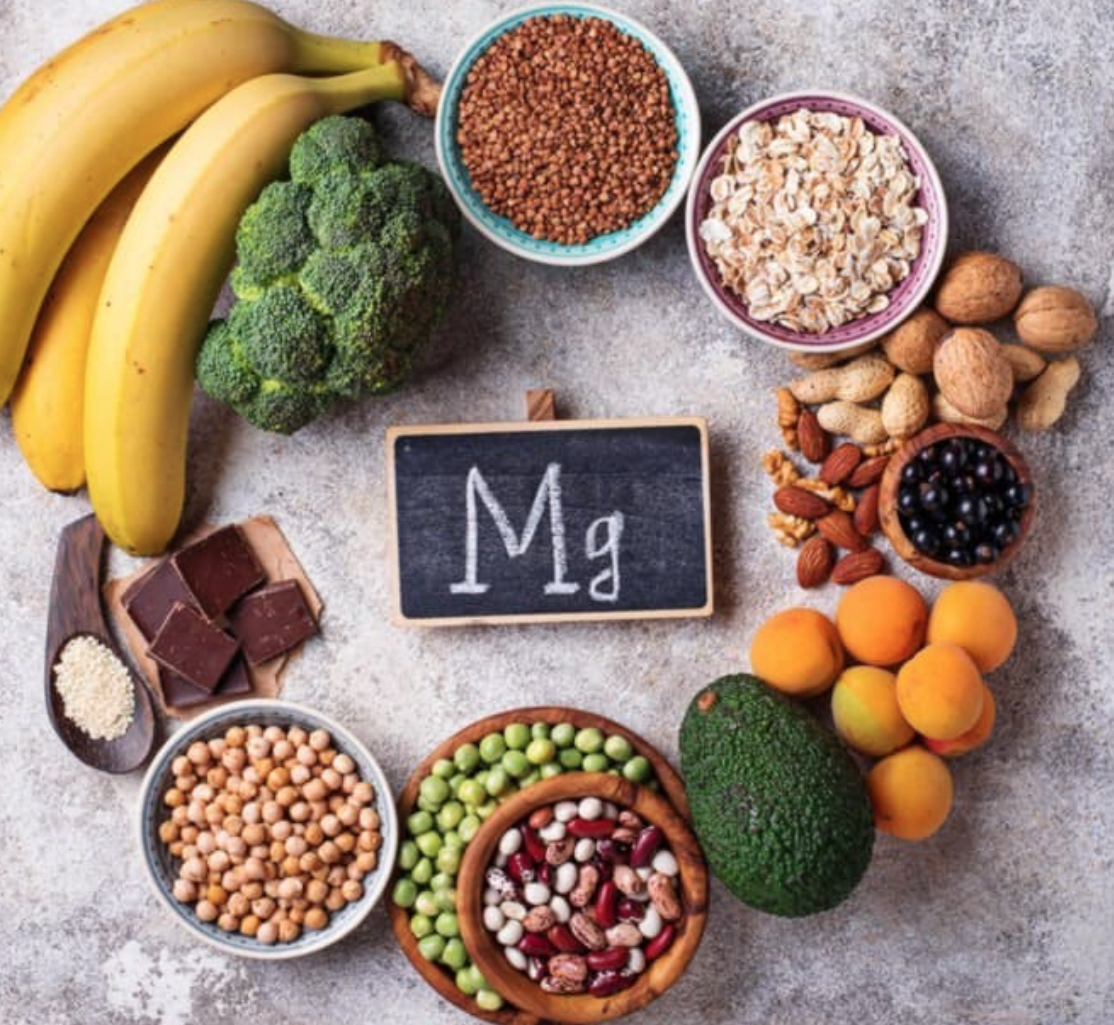
В современном мире многие люди ощущают повышенную тревогу и подвержены хроническому стрессу. Одной из возможных причин снижения устойчивости к стрессовым ситуациям может быть недостаток магния в организме. Давайте разберемся, может ли употребление этого микроэлемента помочь обрести душевное равновесие.
Зачем магний нужен организму?
Этот микроэлемент играет важнейшую роль в поддержании здорового функционирования организма. Он участвует в передаче нервных сигналов, энергетическом обмене, процессах пищеварения, работе сердца, строении тканей, а также в сотнях биохимических реакций, включая синтез белков.
Магний также необходим для нормального протекания беременности и развития плода. Дефицит этого микроэлемента может негативно повлиять на работу практически всех органов и систем, от мышц и костей до сердечно-сосудистой системы, и, конечно же, на психоэмоциональное состояние. Это важнейший нутриент для нервной системы человека, оказывающий комплексную поддержку:
помогает справляться с негативными последствиями стресса, участвуя в регуляции выработки гормонов стресса;
участвует в процессах нейрогенеза (образования новых нервных клеток) и нейропластичности (формирование новых нейронных связей), которые необходимы для эффективного восстановления нервной системы после пережитого стресса;
нормализует баланс нейромедиаторов: способствует снижению уровня глутамата, стимулирующего ЦНС, и повышению гамма-аминомасляной кислоты (ГАМК), отвечающей за процессы торможения.
Помимо своего успокаивающего действия, магний также важен для тех, кто часто жалуется на усталость. Во-первых, этот микроэлемент участвует в синтезе основного энергетического соединения – АТФ. Во-вторых, магний способствует гармонизации и улучшению качества сна, что особенно важно для полноценного восстановления сил.
Где содержится магний?
Для поддержания оптимального уровня магния в организме необходимо обогатить свой рацион. Наиболее богатыми этим микроэлементом считаются семена тыквы, различные виды орехов, цельнозерновой хлеб, авокадо, темный шоколад, бобовые, а также различные зеленые салаты.
Как и в случае с любым другим питательным веществом, для эффективного поддержания его уровня в организме важны не только разнообразие рациона, но и его нормальное усвоение. Магний усваивается гораздо лучше при одновременном приеме с витаминами группы В, особенно с витамином В6. Он способствует проникновению микроэлемента непосредственно в клетки. Кроме того, специалисты утверждают, что лучше всего магний усваивается из цельных продуктов, приготовленных на пару.
Важно понимать, что есть факторы, которые могут снизить усвояемость этого микроэлемента:
нарушения в работе желудочно-кишечного тракта;
прием некоторых лекарств (диуретиков, антибиотиков, препаратов кальция и железа и др.);
избыток кофеина и алкоголя в рационе;
употребление продуктов, содержащих магний, вместе с пищей, богатой жирами;
пожилой возраст;
перенесенные хирургические вмешательства.
Как узнать, что организму не хватает магния?
К сожалению, мы живем в эпоху повышенного стресса и снижения пищевой ценности продуктов. Поэтому, как бы мы ни старались выбирать продукты, богатые магнием, от его дефицита никто не застрахован. Поэтому так важно контролировать его уровень и не допускать дефицитных состояний.
Симптомы, которые могут указывать на недостаток магния:
повышенная тревожность;
раздражительность;
нарушения сна;
головные боли;
ухудшение памяти;
мышечные спазмы и судороги;
нарушения сердечного ритма;
запоры и другие проблемы с ЖКТ;
болезненные менструации у женщин.
Эти состояния могут свидетельствовать о том, что магния в рационе недостаточно или он плохо усваивается. В таких случаях может потребоваться дополнительный прием магния в виде добавок.
Какой магний лучше усваивается?
Если вы обнаружили у себя признаки дефицита магния, в первую очередь следует обратиться к врачу. Многие симптомы могут указывать на другие, более серьезные заболевания. Кроме того, бесконтрольный прием добавок с магнием, хоть и редко, но может привести к его избытку в организме, что также может негативно сказаться на здоровье. Только врач сможет определить истинную причину вашего состояния и, если дело в дефиците магния, подберет наиболее подходящий препарат.
Чаще всего для восполнения подтвержденного дефицита магния врачи рекомендуют препараты на основе магния хелата или магния цитрата. Средняя суточная потребность в микроэлементе составляет:
для взрослых мужчин – 400–420 мг;
для взрослых женщин – 300–320 мг;
во время беременности – 350–400 мг;
в период лактации – 310–360 мг.
Как правильно принимать магний?
Для лучшего и комфортного усвоения минерала рекомендуется делить суточную дозу на несколько приемов, которые лучше всего осуществлять во время еды и во второй половине дня. Следует помнить, что жирная пища, кофеин и алкоголь снижают усвояемость магния, поэтому их совместного употребления лучше избегать.
В последнее время многие специалисты сходятся во мнении, что люди вполне могут получать достаточное количество магния из пищи. Однако речь идет о тех, кто условно здоров, не имеет заболеваний, влияющих на усвоение микроэлемента, и способен правильно составить и придерживаться своего рациона. Поэтому, если вы чувствуете, что организму нужна дополнительная поддержка, обратитесь к врачу, чтобы он помог подобрать эффективный и безопасный препарат и схему приема.
Автор: Анастасия Подъяпольская